Вакцинація під час спалаху кору: кому потрібна, протипоказання та алергії
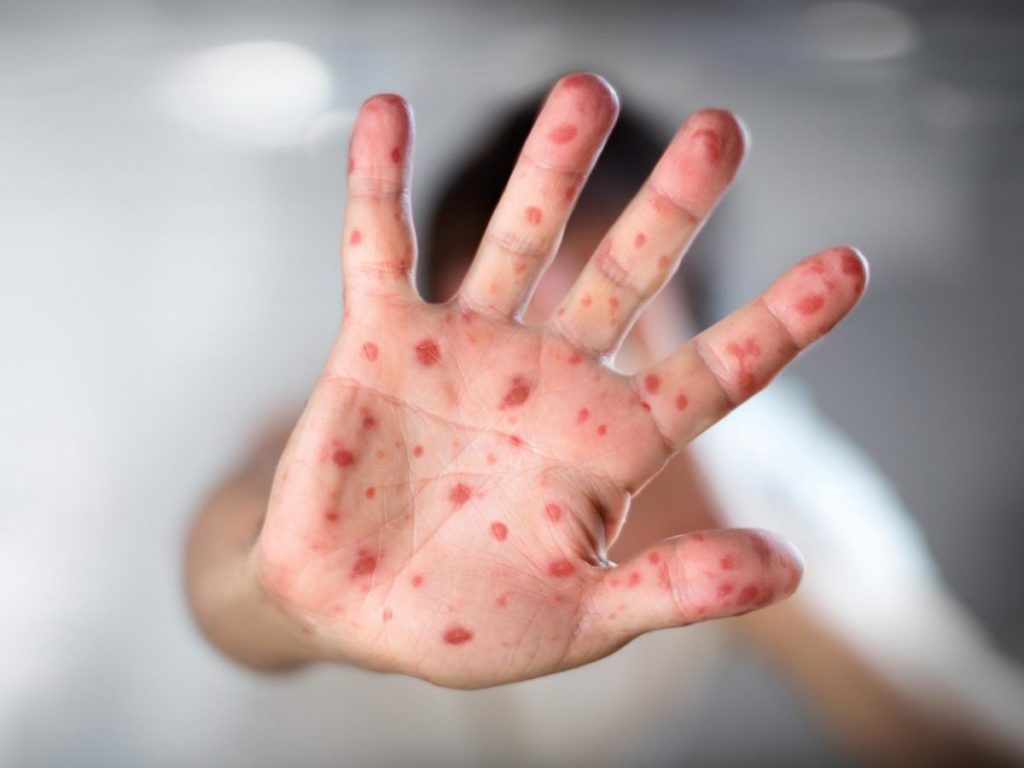
 Головний дитячий імунолог Києва розповів, як не захворіти кором та як його лікувати
Головний дитячий імунолог Києва розповів, як не захворіти кором та як його лікуватиСпалахи кору поширюються в усіх українських регіонах. Лише протягом перших двох тижнів 2018 року на кір захворіли вже 74 пацієнти,тоді як за весь минулий рік було зафіксовано 114 таких випадків.
Які шанси, що хвороба переросте в епідемію, та як цьому запобігти? Як захистити себе і родину від важкого інфекційного захворювання, чи врятує щеплення у період спалаху інфекції, та яких вакцин слід остерігатися? Як часто робити щеплення від кору? Чи є протипоказання до вакцинації, та як не захворіти людям, які її не пройшли? Як лікують хворобу, та які ускладнення вона може дати?
На всі ці та багато інших запитань в ефірі програми “Час: Online” відповів доцент кафедри дитячих інфекційних хвороб і дитячої імунології НМАПО імені П. Л. Шупика, кандидат медичних наук Федір Лапій.
Це гра слів. Це, знаєте, як ми придумаємо собі називати те, що відбувається в Україні. Є певні визначення термінів. Заходи, яких вживають під час спалаху, епідемії – абсолютно однакові. Ми повинні вакцинувати невакцинованих, ізолювати пацієнта. Пацієнт стає заразним через п’ять днів від моменту появи висипки і до того він теж може бути заразним. Власне, від того, як ми називатимемо це – епідемія чи спалах – суть ситуації абсолютно не змінюється. Ми маємо трагічні смертельні випадки, маємо зростання захворюваності на кір. Те, що люди зараз пішли вакцинуватися і захищати своїх дітей – це дуже добре, бо це трошки стримує появу нових випадків кору. Це не означає, що кір у нас сьогодні або завтра закінчиться. Я не лякаю, боронь Боже.
Ви можете провакцинувати власну дитину і завтра йти у басейн, школу, садочок – і ваша дитина буде захищена. Якщо це зробить максимальна кількість людей, значить, ми даємо менше шансів вірусу кору циркулювати серед нас і викликати нові захворювання і нові летальні випадки.
– Чи можлива алергічна реакція на вакцину?
Можлива. Алергія – це поняття дуже-дуже специфічне. Ви можете мати алергію на конкретні речовини і на багато алергенів не мати алергії. Алергічна реакція на вакцину може бути саме на компоненти вакцини. Вони трапляються – такі випадки алергічної реакції – дуже-дуже рідко. Насправді, в вас набагато більше шансів отримати удар блискавки, ніж отримати тяжку алергічну реакцію на вакцину. Якщо брати певні міфи, то до складу вакцини від кору-паротиту-краснухи (КПК) може входити слідова (дуже мінімальна) кількість яєчного білка – овальбуміну або вірус кору (вірус епідемічного паротиту). Для тієї вакцини, яку ми використовуємо сьогодні, його (вірус – ред.) вирощують із використанням фібробластів – клітин курячих ембріонів, тому якась залишкова кількість курячого білка туди може потрапити. Разом з тим, дослідження, яке ми маємо на сьогодні, і керівництво, яке, є наприклад, у Великобританії, Сполучених Штатах, Ізраїлі, чітко говорить: наявність тяжкої алергічної реакції від вживання курячого білка не є протипоказанням для вакцинації проти кору, краснухи та свинки. Ніякого взаємозв’язку між алергією на курячий білок і самою вакциною не існує, тому нині в цих країнах є чітка рекомендація вакцинувати, навіть якщо є тяжка алергічна реакція при вживанні курячого яйця. В Україні це чітко не прописано. Я сподіваюся, що у 2018 році в нас буде впроваджено багато реформ, які дадуть нам можливість жити краще, але якщо брати такі нюанси щодо протипоказань для застосування вакцинації, то вже зараз робоча група працює для того, аби дати більше деталізації на питання щодо алергії та курячого білка.
Якщо ми говоримо, чи може бути алергічна реакція на саму вакцину, то відповідь – так, може бути. Але це вкрай рідкісні випадки. І проводити паралелі “я вживаю куряче яйце – в мене буде алергічна реакція на вакцину”, за сучасними даними, це абсолютно не пов’язані речі.
– Чи можна гарантувати, що не буде рецидиву кору чи проявів алергічних реакцій на вакцину в дитини? Хто має нести відповідальність за такі випадки?
Найімовірніше, в цьому конкретному випадку йдеться про атопічний дерматит. Річ у тому, що атипічний дерматит дебютує в дітей, старших двох-трьох місяців, і це ніяк не залежить від вакцинації. Крім того, скажу вам, що багато батьків, наприклад у Литві, вірять у те, що вакцинація лікує атопічний дерматит. І справді, вакцинація може впливати на перебіг атипічного дерматиту – зменшити його прояви. Тобто, це абсолютно дві різні, незалежні одна від одної події.
Атипічний дерматит, як правило, дебютує у дітей, старших трьох місяців і загострюється восени, взимку – в так звану холодну пору року. Я зараз поясню, чому батьки в Литві вважають, що вакцинація лікує (атопічний дерматит – ред.). В України чекають ремісії, коли шкіра буде чистою. І, як правило, вона стає чистою влітку, коли багато ультрафіолету, багато сонця. А коли починається вакцинація восени (а це є період для загострення атипічного дерматиту), батьки потім звинувачують лікарів, що після того, як була ремісія, вакцинація спровокувала в них загострення атопічного дерматиту. В Литві не чекають ремісії – вони вакцинують весною, коли атопічний дерматит ще не увійшов у ремісію, шкіра ще має ураження і після цього батьки кажуть: “Слухайте, нам після вакцинації так було добре! Протягом теплого періоду в нас була чиста шкіра”. Правильно, бо попереду було літо. Це паралельні одна одній, абсолютно не пов’язані між собою події. Але, на превеликий жаль, збігтися – це цілком можливо, і в дітей з атопічним дерматитом в Україні досить багато.
– Раніше під час епідемії лікарі не радили робити вакцинацію, бо тоді невідомо, інфікована людина чи ні. Як ви прокоментуєте таку тезу?
Ніколи такого лікарі не радили. Це міф. І я вам наведу приклад. Коли ми кажемо, що є травма, є інфікована травма, то ми після травми робимо екстрену профілактику правця. Якщо є укус тварини, можливо скаженої, ми проводимо екстрену профілактику сказу. Якщо ми говоримо про кір, то дуже добре було продемонстровано, і це є така рутинна рекомендація, що коли вакцинація зроблена у перші 72 години після контакту із хворим на кір, і ви заразилися, вакцина дуже ефективно попередить у вас хворобу. Тому ви не захворієте, а якщо і захворієте, то дуже легко. Якщо ви вже інфіковані, вакцинація аж ніяк не ускладнить перебігу вашого захворювання.
– Поясність, що таке вакцина від КПК, як вона діє, і чому імунітет починає захищати нас. Що відбувається в організмі людини?
У довакцинальний період – до того, як вакцина стала доступною, – а це трапилося наприкінці 60-х років, і була введена до календаря щеплень у Радянському Союзі у 70-ті десь роки (кінець 1960-х років і початок 1970-х років), на кір хворіли всі. Це була обов’язкова інфекція. Так само, як на сьогодні вітрянка. Нікуди ви від неї не втечете, і тим паче, коли у вас з’являться свої діти, вони вам вітрянку принесуть із садочка, якщо ви не перехворіли в дитинстві. На превеликий жаль, ви зустрінетеся з вітрянкою в дорослому віці. Те саме було і з вірусом кору. Коли ви контактуєте з вірусом кору, у вас формується природній імунітет. У результаті хвороби ви двічі не хворієте. Але за цей природній імунітет ви платили другу ціну, ця ціна – життя. Помирали, і тоді один зі 100 випадків закінчувався смертю, не лише ускладненнями. Було необхідно створити вакцину, і над цим почали працювати. Спочатку розробили вакцину, яка містила вбиті (інактивовані) віруси кору, тобто неживі. Та діти все одно хворіли. Вакцина виявилася неефективною. Від цієї ідеї тепер відмовилися. І створили так звану атенуйовану, ослаблену вакцину, тобто вакцину, яка містить живі, але ослаблені віруси кору. Є певні можливості ослабити збудник (захворювання). Це явище відкрив наприкінці ХІХ століття французький учений Луї Пастер – що мікроорганізми розмножуються не в нас в організмі, а у пробірці (якщо казати по-простому, по-народному), то вони втрачають здатність викликати захворювання, але можуть зберегти здатність контактувати з імунною системою і формувати імунітет. Це саме називається атенуація. Коли це явище відкрили, це стало приводом для того, щоб створити такі “живі” вірусні вакцини. І, ще раз наголошую, це спеціально підібрані віруси, які розмножувалися поза організмом людини – в так званих умовах in vitro. Вони при цьому вони втрачали здатність викликати захворювання, але зберігали здатність контактувати з імунною системою, навчати її боротися, виробляти імунітет на зразок того, як це відбувається під час захворювання.
На сьогодні ми використовуємо комбіновану вакцину від трьох інфекційних захворювань – проти кору, краснухи і “свинки”, або, як кажуть медики – епідемічного паротиту. Проти всіх цих трьох інфекцій використовують живу атенуйовану вакцину, яка містить живі, але ослаблені віруси, спеціально відібрані та ослаблені для того, щоб не викликати захворювання, але на них вироблявся імунітет. Ми можемо сперечатися, що там може бути трохи нижчий рівень антитіл, як імунна відповідь, але він захищає від повторних випадків зовсім не гірше, ніж перенесена хвороба. Тобто, ми платимо невелику ціну за те, щоби здобути імунітет, але не платимо ціну життя за набутий природній імунітет.
Ми на сьогодні використовуємо саме живі ослаблені віруси. Коли ми говоримо про те, що ми ці віруси вводимо підшкірно (можна вводити внутрішньом’язово, але традиційно вакцину вводять підшкірно), імунна система розпізнає віруси. Віруси можуть давати не більше двох генерацій розмноження. Далі вони генетично запрограмовані не розмножуватися. Наша імунна система їх розпізнає і формує імунітет, який зберігається в нас десятки років, а вважають – довічно. Чи потрібно третю дозу (рутинну) зазвичай вводити? Нині таких даних немає. Є досить надійні дані, які свідчать: двох доз достатньо. Якщо ви відповіли на вакцину, а відповідає 98% на дві дози, то цього вистачить, аби набути імунітет, подібний до того, який формує природна інфекція.
– Чи треба повторювати вакцинацію тим, хто робив її ще за радянських часів у школах?
Ні, не треба, щоправда, тут є певні особливості, пов’язані з тим, коли ви народилися. В Радянському Союзі вакцину спершу вводили для дітей до 1 року – це менш ефективно, але, зважаючи на тяжкість захворювання, хотіли якось уберегти дітей першого року життя від кору. Але, ще раз наголошую: це менш ефективно, ніж робити вакцину після року. Потім тривалий час була однодозова схема вакцинації. Вона досить непогано працювала, бо багато людей ще отримували вірус з природи. Вірус активно циркулював – це було протягом 70-х і 80-х років, і лише практично наприкінці 80-х і вже в 90-ті роки було введено дводозову схему вакцинації в СРСР та Україні. Це коли дитина мала отримати дві дози вакцини і в нас було регламентовано в 12 місяців (щоправда, у період від 12 до 15 місяців), а друга доза в нас традиційно була рекомендована у шість років. Зараз ця рекомендація залишається чинною, коли другу дозу ми вводимо у шість років. При цьому другу дозу ми вводимо не як ревакцинацію (для посилення імунітету). Друга доза потрібна для підчищення тих, хто не відповів на першу дозу. Наприклад, в Австрії, Німеччині, Франції або Швейцарії дитина отримує другу дозу через місяць після першої. Зазвичай, на другому році життя. Друга доза підчищає той відсоток, який не відповів на першу дозу. У багатьох країнах Європи другу дозу вводять з трьох-чотирьох років або від трьох до п’яти чи шести років. Це такий віковий інтервал, коли вводять другу дозу. У США другу дозу вводять від чотирьох до шести років. Але вона не є ревакцинальною дозою для відновлення чи посилення імунітету, подібно до ревакцинації проти дифтерії-правця. Проти дифтерії-правця доросла людина має кожні десять років проходити ревакцинацію. Там абсолютно інші принципи. Тут – саме підчищення.
– Що вказує на те, що людина не відповіла на першу дозу вакцини?
Якщо ми говоримо про дорослих, і людина не знає, чи має вона імунітет, а бувають ще ситуації, коли існують протипоказання до вакцинації, можна перевірити наявність антитіл, а саме – імуноглобуліну G до вірусу кору. Якщо вони є, значить, ви мали контакт чи з вакциною вірусу, чи з диким вірусом. Цей контакт був – значить ви вже маєте імунітет. А якщо ми говоримо про рутинну процедуру, тобто друга доза підчищає і, звичайно, в умовах цілої країни ніхто не може собі дозволити всіх обстежувати, хто був вакцинований і хто не відповів на першу дозу. Уявіть собі: щороку в Україні без окупованих територій народжується 400 000 дітей. Якщо вони були вакциновані, то всі ці 400 тисяч мали би бути обстежені після першої дози, щоб знайти 5%, які не відповіли на першу дозу. Але це ніяк не проявляється, тому це невигідно навіть з економічної точки зору, бо такий аналіз коштує дорожче, ніж вакцина. До того ж, треба брати венозну кров. Набагато простіше підчистити і забезпечити дитині захист шляхом введення другої дози, ніж спочатку обстежити, потім знайти 5%, щоб їх вакцинувати. Практично немає таких країн, які можуть собі таке дозволити.
Але якщо у вас є сумніви, що ви були вакциновані, що ви отримали одну дозу і не знаєте, чи є у вас імунітет, ви можете в індивідуальному порядку перевірити наявність імунітету до кору.
– Як це можна зробити?
Держава на сьогодні забезпечує контроль за кором. Це так званий моніторинг за випадками кору. Існують лабораторні центри, які відбирають зразки крові спеціально із розрахунками – в кого, коли, як – для того, аби встановити, що в нас відбувається з кором. Чи це кір, скільки випадків кору, щоб він був лабораторно підтверджений. Якщо ми говоримо про ваше власне бажання перевірити в себе імунітет до кору, ви звертаєтеся до приватного медичного центру, до приватної лабораторії, бо це – ваше бажання перевірити в себе імунітет. Цього не треба робити для рутинної вакцинації, для програми імунізації. Якщо у вас є імуноглобулін G – значить, ви маєте імунітет до кору.
– Якщо дитину щойно вакцинували, чи є вона носієм кору?
Вона не є носієм хвороби. У вакцинованих, справді, вдавалося виділити зі слини вірус краснухи, але не доведено, та навіть спростовано, що вакцинований є джерелом інфекції. Можна виділити вірус, так. Передати вірус іншій людині – ні. Тому у світі вакцинованих проти кору, краснухи та “свинки” не ізолюють від невакцинованих, навіть від людей, які мають дуже тяжкі порушення імунітету, яким “жива” вакцина – протикорова, протикраснушна, проти епідемічного паротиту протипоказана, їх не ізолюють і їм дозволено контактувати, бо можна виділяти вірус, але передачі немає, тобто він не є джерелом інфекції.
– Які можуть бути наслідки вакцинації та кому вона протипоказана?
Можна ходити в басейн, можна займатися спортом. 99,9% не відчувають жодних наслідків, окрім того, що їх укололи. Може трохи боліти саме місце ін’єкції. Але це не пов’язано із вакциною, це пов’язано з ін’єкцією. Так само, коли ви скалку загнали у палець – ви відчуватимете певний дискомфорт від рани, від ін’єкції. Дуже незначний відсоток – це 1-2% – можуть мати не раніше четвертого дня підвищення температури, яке за добу минає. В 1-2% може з’явитися висипка, не раніше четвертого дня, яка за добу минає. Це дуже незначна ціна за те, щоб не хворіти протягом кількох тижнів, не мати ускладнень і не померти від кору.
– Чи треба звертатися в разі таких проявів до лікаря?
Звичайно. Але звертатися до лікаря треба не тому, що ви були вакциновані, а тому що ви маєте симптоми. Якщо у вас дуже висока температура, яка погано збивається; інші симптоми – судоми, кашель, порушення свідомості, ви повинні звернутися до лікаря. Особливо актуально для дітей – це тяжка діарея і тяжкий пронос. Ви маєте звернутися до медиків, незалежно від вакцинації.
Кір можна побачити і пацієнта можна ізолювати, якщо хвороба перебігає із клінікою. Є і не дуже виражені клінічні симптоми кору – в деяких пацієнтів ви можете вірус виділяти і ходити в поліклініку. Коли є повнота клініки (захворювання), то звичайно, пацієнт буде ізольований. А от краснуха в дітей дуже часто перебігає субклінічно, без явних клінічних проявів. Ви виділяєте вірус і тут, справді, ваша дитина буде джерелом інфекції. Для жінки з другою-третьою вагітністю, яка не маєте імунітету до краснухи, це небезпечно. Краснуха для вагітних дуже небезпечна, бо вірус може уразити дитину, яку вона виношує. Ваша дитина буде джерелом інфекції для вас чи для іншої вагітної, яка стоятиме поряд, в садочку для вагітної виховательки, яка не має імунітету до краснухи. В нас приблизно 15-20% жінок того періоду, коли вони можуть завагітніти, не мають імунітету до краснухи. Краснуха перебігає досить легко саме у багатьох дітей, і виявити її просто так не можна. Але дитина контактуватиме з багатьма жінками, які можуть бути вагітні.
– В Україні вже зафіксували випадки, коли лікарі, що працювали із хворими на кір, заражалися інфекцією. Як можна це пояснити?
Річ у тому, що в нас немає обов’язкової вакцинації лікарів, на відміну від інших країн. Моя колега працює акушером у Канаді. Там медиків обов’язково щороку вакцинують проти грипу, КПК, гепатиту В аби вони, контактуючи з вагітними, не наражали їх на небезпеку. Крім того, і в лікарів високі шанси захворіти, бо вони контактують з біологічними рідинами і можуть підхопити гепатит В. Це вже певні професійні ризики. Лікарів там (у Канаді – ред.) не допускають до роботи (не вакцинованих). Це обов’язково. В нас такої обов’язковості немає. Але річ у тому, що більшість людей, яким за 40, і які народилися на початку 1970-х років, в 1960-ті роки, мабть імунітет, набутий шляхом хвороби або одноразової вакцинації. Багато з тих, хто народився пізніше, були невакциновані або вакциновані однодозово і серед тих, молодших 45 років, багато медичних працівників. Вони справді можуть не мати імунітету до кору і становити ту частку хворих, що нині є в Україні. Наприклад, є повідомлення про смерть медсестри 47 років…
– Чи можлива смерть людини після вакцинації ?
Якщо ви потрапите під автомобіль – так. Через років 90 – так, від онкології в 70 років – так. Чим небезпечна вакцина? Як і інші лікарські засоби, ймовірний анафілактичний шок. Ми вже говорили про тяжкі алергічні реакції. Їх імовірність набагато менша, ніж шанси отримати удар блискавкою. Але, якщо говорити про блискавку, ми також маємо певні застереження – не розмовляти по телефону, не стояти під деревом під час грози. Коли ми говоримо про вакцинацію і про рідкісні випадки, які трапляються один на мільйон, то у вас під рукою має бути адреналін. Якщо з’являються симптоми, що загрожують життю, а вони з’являються буквально у перші секунди-хвилини після моменту введення вакцини. Тому ми кажемо, що 30 хвилин варто залишатися у медичному закладі. Бо, коли щось станеться, цей випадок один на мільйон, він має статися в медичному закладі, і це стається буквально на кінчику голки. Це такі рідкісні випадки! У нас, в Україні, були випадки смерті у стоматологічному кріслі від анафілактичного шоку, тобто під час введення знеболювального препарату. Були випадки смерті в гінекологічних відділеннях, де жінка приходила на прийом, їй проводили певні процедури, знеболювали препаратами, виникав анафілактичний шок, і лікарі не мали під рукою адреналіну і не могли надати допомогу. Це медична халатність, це злочин. Коли ми говоримо про вакцинацію, то накази регламентують, ми вчимо, ми перевіряємо і щоразу кажемо: най воно ніколи не знадобиться – ні через 20, ні через 30, ні через 50 років, але у вас під рукою має бути адреналін. Крапка.
– Ми говорили про те, що після шести годин від моменту відкриття вакцини її вже не можна використовувати і вона стає шкідливою. Яка симптоматика? Що може статися?
Вакцина КПК не містить речовин, які вбиватимуть бактерії, якщо раптом вони туди потраплять. Це так звана контамінація, бо ми дотримуємося максимальної стерильності, беремо окрему стерильну голку, протикаємо кришечку, набираємо. Ми кажемо: «Не залишайте голки. Ви повинні набрати дозу, голку дістати і після цього поставити вакцину в холодильник у темне місце». Але вакцина не містить консерванту. Тобто вона не захищена від бактерій. І якщо вона стоятиме довше, і можливо, через голку при проколі, через порушення цілісності кришки туди проникне якась бактерія, це буде подібно до того, як відбулося зараження продукту і його ввели вам в ін’єкції. Наслідками можуть бути абсцеси, але це пов’язано з порушенням, коли вакцину зберігають на наступний день. А це є дуже рідкісні випадки. Знову-таки, ми наголошуємо, що там, де проводять вакцинацію та зберігають вакцину, не мають зберігати жодних інших лікарських засобів. Ми маємо окремі кабінети щеплень. Ми постійно про це говоримо. Користуючись нагодою, звернуся до «таємних покупців»: якщо ви побачите, що там, де зберігається вакцина, стояли якісь інші лікарські засоби, будь ласка, скаржтеся. Повідомляйте письмово, кажіть про те, що в конкретному місці, вам здалося (я не кажу, що це точно), виявлено такий факт. Писати можна у Департамент охорони здоров’я, експертний центр, Державну службу лікарських засобів. Про такі випадки треба повідомляти. У такий спосіб ми виявлятимемо халатність.
– Через який час після введення вакцини КПК виробляється поствакцинальний імунітет?
Дуже швидко. Я вже наголошував, що вакцина вже може мати ефективність навіть після того, як у вас відбувся контакт, можливо, відбулося інфікування. Якщо провести вакцинацію у перші 72 години від моменту контакту, вакцина дуже ефективна. Далі йдуть дуже складні імунологічні поняття, тому що є клітинний імунітет, є імунологічна пам’ять, є авідність та афінність антитіл, тобто специфічність антитіл, але якщо ми навіть проведемо вакцинацію після контакту у перші 72 години, вона спрацює.
– У дитини після щеплення комплексною вакциною у піврічному віці почалися епілептичні судоми. Лікувати це довелося 2,5 роки. Чи треба продовжувати робити їй щеплення?
Вважаю, що треба. На сьогодні в нас багато досвіду, і я маю на увазі не лише в Україні, а у світі, про те, що треба і безпечно робити вакцинацію пацієнтам з епілепсією. Знову-таки, я розумію думку батьків, які вважають, що після вакцинації з’явилися епілептичні напади, але є багато досліджень і є практика. Я консультую велике неврологічне відділення у Києві, мене викликають на різні випадки, на епілептичні припадки в тому числі. В Україні було багато періодів, коли вакцини не було і багатьох дітей не вакцинували, а епілепсія нікуди не зникла і дебютувала у три, чотири, шість місяців у невакцинованих дітей. Є прекрасний приклад Японії, де в 1970-ті роки завдяки політикам лікарі не були на стороні цього рішення, вся вакцинація по країні була зміщена на два роки. Тобто, дітей у перші два роки життя в Японії не вакцинували. Нікуди не зникли ні симптоми раптової смерті малюків, ні неврологічні захворювання, які дебютували і збігалися раніше з вакцинацією, ні епілепсія, яка дебютувала у три, чотири, п’ять, шість місяців місяців життя, яка раніше збігалася з вакцинацією. Це був чудовий приклад для всього світу, бо в Японії всі ті проблеми, в яких звинувачували вакцини, не зникли, а вони вакцинували від двох років. До них прийшов коклюш у 1989 році. Тоді 41 дитина померла від коклюшу. На сьогодні в Японії повернули вакцинацію на перший рік життя. Епілепсія та вакцинація – це паралельні та незалежні один від одного процеси. На превеликий жаль, на епілепсію хворіють як вакциновані, так і невакциновані. І вакцина не могла викликати епілептичні судоми. Ми про це міркували в 70-ті роки. Тоді вважали, що вакцина може бути причиною енцефаліту (ураження нервової системи, запалення головного мозку). Тоді в нас було недостатньо даних, а на сьогодні їх достатньо, і ми вже заперечуємо алергії, подібні до яєчного білка. Тобто, ми вже маємо досить надійні дані, що вакцина не спричиняє енцефаліту. Єдина вакцина, що може бути причиною енцефаліту – і це доведено – це вакцина проти натуральної віспи, яку припинили використовувати 1979 року, бо зник вірус натуральної віспи. Але, знову-таки, треба зважити на ризики та вигоди. Від натуральної віспи 50% хворих помирали. Ми обрали для себе вакцинацію і ми запобігали смерті від натуральної віспи. Були дуже рідкісні випадки – десь один на кілька сотень тисяч, де вакцинальний вірус натуральної віспи – не вітрянки – міг уразити нервову систему. Але 1979 року ми зробили останні щеплення проти натуральної віспи. Вірусу не існує, тому навіть ці рідкісні побічні ефекти вже зникли.
– Яка різниця між одноразовими щепленнями для тих, хто народився на початку 1970-их років та тих, хто народився пізніше?
У радянські часи (я одразу вибачаюся, можу дещо помилитися із роками) почали вводити вакцину до 1 року, але річ у тому, що до року у багатьох дітей можуть ще циркулювати материнські антитіла, які перейшли від матері під час вагітності через плаценту до дитини. Ці антитіла впливатимуть на формування імунітету. І багато дітей не виробили імунітет. Крім того, вакцину вдосконалювали, вона ставала більш термостабільною, більш якісною, краще формувала імунітет, і на заміну тій вакцині, яку використовували наприкінці 1960-х – у 1970-х роках, прийшла більш якісна, краща вакцина у плані формування імунітету. І на той час однодозова схема радянської вакцини була менш термостабільною. Вона була ефективною, але вона не так добре формувала імунітет, ніж та вакцина, яку ми маємо на сьогодні.
– Коли запровадили дводозову вакцинацію?
Від 1987 року приблизно, але я можу помилитися. Саме тому ті, хто був вакцинований у радянські часи, захищені меншою мірою. Якщо у вас є підозри чи занепокоєння, можна перевіритися, чи маєте ви імунітет.
– Зараз, якщо імунітету немає, чи треба робити дворазову вакцинацію?
Дітям ми проводимо дворазову вакцинацію. Дорослим – якщо ви сумніваєтеся, що у вас є імунітет, або ваші дані втрачені; ви знаєте, що ви хворіли на кір; у вас немає можливості перевірити імунітет, можна зробити одну дозу і, в принципі, можна вважати, що ви захищені. Вона не зашкодить. Дослідження, які є у світі, свідчать про те, що третя доза для рутинної імунізації (за календарем) не потрібна. Але з точки зору індивідуального підходу, тобто, якщо ви потрапили у 2%, які не відповіли на перші дві дози, вона вам допоможе «підчистити» в невеликому відсотку, додати ще якусь частку в імунітет.
– Якщо перше щеплення зробили в чотирирічному віці, коли зробити наступне?
Залежить від того, де ви проживаєте. У багатьох країнах вам зроблять щеплення у віці від чотирьох до шести років. У нас передбачена вакцинація в шість років. Якщо у вас немає відомих контактів із хворим на кір, тобто ваше оточення вакциноване, у вашому оточенні (наприклад, у дитячому садочку) немає випадків кору, зробіть у шість років. Це планова вакцинація другою дозою. Але якщо у вашому садочку, і це є рекомендація МОЗ на сьогодні, у вашому оточенні є хворий на кір, то другу дозу ви можете зробити раніше. Ці рекомендації доведені до медичних працівників наказом №1082 від вересня 2017 року. Зазначено: якщо був контакт із хворим на кір у дитини, яка має одну дозу, другу дозу можна зробити раніше, ніж у шість років. Це може бути у два, три або п’ять років, і її зараховують як другу дозу у шість років.
– Чи є якісь хвороби, які можуть бути протипоказаннями для щеплення?
Можуть бути хвороби і стани, за яких вакцинація КПК протипоказана, наприклад – вагітність. Це не означає, що ми маємо дані, що вакцинація небезпечна. Це наші теоретичні міркування. Звісно, що спеціальних досліджень, аби вакцинувати вагітних, спостерігати за ними, ніхто не проводив, але випадки, коли жінку випадково вакцинували – були. І це не поодинокі випадки, коли вірус, який був у вакцині, не впливав на перебіг вагітності. Але вагітність – це протипоказання. Якщо жінка народила дитину і годує її груддю, її можна вакцинувати. Це якщо ми говоримо про стани.
Ми говоримо про те, що у дітей до 12 місяців може погано сформуватися імунітет і це є застереження, або умовно – протипоказання. Тому ми вакцинуємо з 12 місяців. Якщо вакцинацію проводять до 12 місяців, вона не зараховується. Протипоказанням є тяжка алергічна реакція, але тут не стільки на складові компоненти вакцини, з якими ви стикалися у вакцинах, наприклад – курячий білок або желатин. Нині у багатьох цивілізованих країнах чітко зазначено, що наявність тяжкої алергічної реакції від вживання курячого яйця або харчових продуктів, що містять желатин, не є протипоказанням для вакцинації. Якщо вже відбувається реакція, то це алергічна реакція на саму вакцину і тоді вже далі, справді, вакцинувати не можна. Але ризик таких реакцій – один на мільйон.
Є таке протипоказання, як тяжкий імунодефіцит, хіміотерапія при онкологічних захворюваннях або при трансплантації кісткового мозку. Якщо вам робили трансплантацію кісткового мозку з будь-яких причин (чи то порушення імунітету вроджені, чи то онкологічне захворювання), то вакцинація проти КПК дозволена через два роки після трансплантації кісткового мозку. Є ще такий нюанс – якщо людині вводили препарати крові, наприклад свіжозаморожену плазму під час операції або імуноглобуліни з будь-яких причин, то вакцинацію необхідно відкласти щонайменше на три місяці. Це прописано в наказі.
Бронхіальна астма не є протипоказанням до вакцинації. Наведу, на жаль, неприємний випадок. Померла дитина, яка хворіла на муковісцидоз. Це захворювання і дихальної системи у тому числі, коли є генетичні порушення. Дитина захворіла на кір, а одне з ускладнень кору – це пневмонія, і хворі на муковісцидоз дуже схильні до розвитку пневмоній. Ця дитина не була вакцинована, було написано, що в неї є протипоказання. Це псевдопротипоказання, це неправда. Її можна було захистити і життя дитині вберегти.
Хвороби кишково-шлункового тракту та парапсоріаз також не можуть бути протипоказанням для вакцинації.
Часто в Україні лікарі кажуть, що для вакцинації ви маєте бути абсолютно здорові. Це неправда. Для вакцинації ви не повинні мати протипоказань, бо, наприклад, є пацієнти з бронхіальною астмою – це хронічне захворювання. Їх можна вакцинувати і необхідно вакцинувати. Їх ще треба додатково захищати від грипу, від пневмококової інфекції – для цього існують вакцини – бо вони більш схильні до тяжкого перебігу грипу, потребують госпіталізації, частого призначення антибіотиків тощо.
Пацієнти із серцево-судинними захворюваннями, кардіохірургічними патологіями також потребують захисту. А якщо ми говоримо про симптом вродженої краснухи, коли мама під час вагітності заразилася краснухою – це інший вірус, ніж кір (і ми вже згадували про краснуху як про небезпечну хворобу саме під час вагітності), то дитина, коли народжується, як правило, має дуже грубу аномалію розвитку. Дуже маленький череп (мікроцефалія), дуже маленькі очі (мікроофтальмія), вона розумово відстала, вона може мати дуже грубі вади серця, порушення слуху. Це, насправді, дуже тяжка патологія, і ці діти потребують кардіохірургічного втручання, а при синдромі вродженої краснухи дитина може виділяти вірус до року, тобто вона є заразною. Але ці діти через тяжкість свого стану потребують госпіталізації, перебувають у кардіохірургічних відділеннях. Уявляєте, яку кількість невакцинованих дітей вони там зустрічають? Вони їх заражають краснухою. Знову-таки, протягом року вони контактують з великою кількістю середнього медичного персоналу – це переважно жінки. Вони ходять вагітними на роботу? Так. Будьмо відповідальними перед собою і перед іншими людьми.
– Що робити з дитиною, якій менше року, якщо старша дитина з однією вакцинацією ходить до садочка? Чи є ризик захворіти?
Якщо сказати, що ризику немає – я буду неправий. Одна доза високоефективна і дає більш як 95% гарантії, що старша дитина захищена. Чи треба їй зараз перевіряти антитіла? Мені не хочеться, аби їй з вени брали кров. Їй це явно не сподобається. Якщо ви як активна мама і громадянин суспільства ставите запитання, значить, вам не байдуже. Якщо ваша дитина вакцинована і ви до цього підійшли відповідально, то тут стоїть питання щодо нашої спільної відповідальності, якщо ми хочемо жити в суспільстві. А ми живемо в суспільстві, і це – запитання до всіх інших, хто відвідує дитячий садок. Раптом той, хто не відповів на першу чи другу дозу, має бути захищений за рахунок колективного імунітету так, щоб усі були вакциновані. Це потрібно для того, щоб дитина до року життя мала гарантії захисту – від батьків, які не повинні хворіти і бути джерелом інфекції та від інших дітей.
Дуже часто батьки кажуть: моя дитина невакцинована – це мої проблеми, а вам чого боятися, адже ваша дитина захищена. Шановні, ми живемо серед людей. Ми живемо в суспільстві і хочемо жити у правовій державі. Якщо ми проведемо певні паралелі, на прикладі тих саме правил дорожнього руху (і я перепрошую, що наводжу цей трагічний випадок).
Чи врятувалися люди, які стояли на червоне світло світлофора та дотримувалися правил дорожнього руху, коли водій на авто в’їхав у натовп, порушивши ПДД? Це той момент, коли ми кажемо: ви виконуєте правила дорожнього руху, ви виконуєте правила суспільного життя, ваша дитина вакцинована і на 98% у неї вакцина сформувала імунітет. Але є ймовірність, що 2% не сформували імунітет. Ми маємо бути захищені за рахунок 98%. Правила дорожнього руху потрібні і для пішоходів, і для водіїв. Їх мають виконувати і там, і там. І, на жаль, якщо хтось не виконує, то ці 2% теж хворітимуть. Є діти, які отримують інклюзивну освіту, яким вакцинація може бути протипоказана. Вони живуть із нами, і ми для них будемо джерелом інфекції. Для них інфікування може закінчитися летально, трагічно.
– Дитині півтора ріку. Наступну вакцинацію роблять у шість років. Як уберегти дитину від кору?
Вакцинувати старшу дитину, якщо вона є. Поговорити зі своїми невакцинованими подружками, щоб вони вакцинували і захистили своїх дітей. Стати активним членом змін у цій країні, бути активним громадянином для того, щоб захистити свою дитину, якій дали одну дозу. Бо ми не можемо терміново, негайно змінити календар щеплень і сказати «Робимо всім другу дозу», як, наприклад, у Швейцарії або Німеччині – через місяць після першої.
– Чи можна захворіти на кір чи краснуху повторно?
Ні, це неможливо. Крім кору та краснухи є багато інфекційних захворювань, які перебігають з висипкою. Звичайно, кір, як і вітрянка, має такі характерні симптоми висипу. Якщо ми говоримо про краснуху, то під неї дуже часто маскується багато інших інфекційних захворювань, які дають висипку. І якщо не було лабораторного підтвердження, а я ще згадував, що краснуха часто перебігає субклінічно (навіть взагалі без висипки у дітей), то знати про те, чи маєте ви імунітет до краснухи, можна лише в один спосіб – перевірити антитіла до краснухи. Незалежно від того, що «мама казала, що не хворіла», якщо є антитіла, то ти маєш імунітет. Якщо мама казала, що ти хворіла тричі на краснуху, а в тебе антитіл немає – це означає, що ти краснухою не хворіла і в тебе імунітету немає. Це дуже важливо для жінок, які планують вагітність. Перед вагітністю треба перевірити наявність імунітету до краснухи. Це найбільш небезпечна інфекція у період вагітності.
– Які обстеження треба проходити перед вакцинацією?
Жодних, просто йти і робити щеплення.
– Що робити людям, які не певні, чи мають імунітет до кору?
Якщо ви маєте одне щеплення; не знаєте, чи були вакциновані – ви можете зробити пробу на антитіла до кору або повторити щеплення КПК. Програма вакцинації в Україні передбачає вакцину, і вакцина на сьогодні є для дітей до 18 років. На початок року ми мали 500 тисяч доз – це достатньо велика кількість доз для того, аби забезпечити безперервну вакцинацію протягом п’яти-шести місяців, але це лише для дітей. Якщо ми маємо інформацію про те, що в окремих пунктах щеплення вакцини немає, це питання перерозподілу, бо хтось отримав більше, хтось – менше. Це вже розподіляють місцеві органи влади. Вони мають зробити перерозподіл. Наприклад, у Києві почали досить інтенсивно й швидко використовувати вакцину, бо багато дітей після канікул перейшли на вакцинацію. За декілька днів використали місячний запас вакцини. Тож Київ запросив у міністерства перерозподіл, і ми зараз отримуємо додатково п’ять тисяч доз і ще чекаємо на 11 тисяч доз. Перерва може бути в декілька днів у пунктах щеплення щодо наявності вакцини. Це не є провина медичних працівників, просто десь прийшло більше людей і вакцину використали швидше, десь цей процес відбувається повільніше. Але планування і запит іде «знизу». У пункті щеплення кажуть: «Нам потрібна тисяча доз». А в них 1,5 тисячі дітей потребують вакцинації. Тоді замовили тисячу доз, а вакцинуватися прийшли 1,5 осіб, тому вакцина закінчилася швидше. Тоді дивляться, хто замовив собі із запасом і відбувається перерозподіл з одного пункту щеплення на інший.
– Як захиститися тим людям, що мають протипоказання до вакцинації?
Ізоляція – найбільш ефективний спосіб, але ми прекрасно розуміємо, що ізолювати себе від суспільства нереально, бо ти ходиш на роботу, хочеш піти в кіно, тобі треба йти у магазин. Для таких людей існують рекомендації щодо пасивної імунопрофілактики – введення непротикорового імуноглобуліну, який багато хто намагається знайти. Є 10%-ий звичайний імуноглобулін людини нормальний, який містить протикорові антитіла. Це – тимчасовий захист. Вакцина дає більший захист, але для тих людей, яким вакцину справді не можна вводити, наприклад імуносупресованим пацієнтам (коли вакцину не використовують і вона не буде ефективною), дітям до року, вагітним (які неімунні, але контактували з хворим на кір), є такі рекомендації від МОЗ – вводити імуноглобулін. Найбільш ефективно вводити у перші шість днів від моменту контакту.
– Крім кору, є ще й віруси грипу…
Вірус грипу не через погоду до нас приходить. Вірус грипу приходить у дитячі колективи і дуже швидко поширюється, як і кір – у садочках, школах, класах. І звідти він приходить у сім’ю. В нас є статистика по виділенням вірусу грипу. В так званих опорних пунктах, де відбувається відбір зразків, аби з’ясувати, чи є в нас вірус грипу, який це вірус. Ми обстежуємо не всіх, ми робимо такі вибірки. До кінця 2017 року в Україні не було ідентифіковано вірусу грипу, але за останні 19 днів я ще не дивився результати. Та я можу сказати як лікар: поки не маю від своїх пацієнтів запит на те, що вони хворіють грипом.
…У школах можуть бути спалахи дифтерії. Випадки були, і ми знаємо, що нині рівень охоплення в нас низький. Україна зараз отримала гуманітарну допомогу – протидифтерійну сироватку, тож в нас є чим лікувати. Але краще запобігти, ніж потім лікувати. І пройти вакцинацію.







